|
|
|
|
HIPERTENSI0N ARTERIAL |
(Primera Parte)
Dr. Antonio
Dubravcic-Luksic
Ex Catedrático de Nefrología, Facultad de Medicina, Universidad de San Francisco
Xavier de Chuquisaca (Bolivia)
Introducción
Antecedentes históricos
Epidemiología
Factores que controlan la Presión:
Renales
Sistema Angiotensina Aldosterona
Homeóstasis volumétrica
Producción
de vasodilatadores
Prostaglandinas
Sistema Calicreina Quinina
Hormona Natriurética
y
Factor Natriurético Atral
1.-
INTRODUCCIÓN.-
La hipertensión arterial (HTA)
constituye un grave problema de salud, en vista de la elevada frecuencia con que
se presenta esta afección y las innumerables enfermedades y muertes que
ocasionan sus complicaciones, sean estas cardíacas, cerebrales o renales. Datos
estadísticos establecen que el 37 por ciento fallecen por cardiopatías, el 15
por ciento por alteraciones neurológicas y el 19 por ciento por insuficiencia
renal, parecería que esta última constituyen una de las causas de muerte más
importante entre los hipertensos entre los últimos años. El resultado de estas
investigaciones se publicó con el epónimo de
"EL ASESINO SILENCIOSO".
Analizando los valores, de lo que se considera una presión "normal" e "hipertensión", no se puede realizar una delimitación precisa entre los mencionados valores. En una persona adulta una tensión arterial de 140/90 mm. de Hg. o menos obtenida en condiciones adecuadas (v.gr. después de 10 minutos de posición supina y 2 minutos en posición de pie o sentada).
Las variaciones de la presión que oscilan entre 141/91 y 159/94 Mm. de Hg. yaz sean estables o lábiles, con valores intermitentes por debajo de esas cifras, pero raramente por encima, pueden ser definidos como "hipertensión fronteriza", mientras que los valores de presión sistólica de 160/ mm. de Hg. o superiores y/o presión diastólica de 95 Mm. de Hg. o más, arbitrariamente son definidos como: "Hipertensión establecida".
Tratar de describir ¿Qué es la hipertensión arterial?, resulta difícil, en vista de no existir un acuerdo referente a la definición de hipertensión arterial, no se puede reunir a los pacientes en un grupo como definitivamente normo tensos y en otro como claramente hipertensos. En estas circunstancias, la Organización Mundial de la Salud, ha establecido como criterios para el diagnóstico de hipertensión arterial en adultos, cifras superiores de 160 Mm. de Hg. para la presión sistólica y por encima de 95 Mm. Hg. para la presión diastólica. Estos límites han conseguido una aceptación universal, pero desde luego con el correr del tiempo han sufrido algunas modificaciones para incluir un mayor número de individuos dentro de la categoría de pacientes que requieren tratamiento antihipertensivo.
Actualmente se acepta que existe hipertensión arterial, cuando las cifras tensionales por encima de las cuales aumenta la mortalidad en un 50 por ciento, se considera hipertensión en varones de menos de 45 años de edad, con cifras por encima de 130/90. En igual forma en los varones comprendidos entre 45 a 65 años con presión superior a los 140/95 y pacientes de cualquier sexo mayores de 65 años que tengan cifras superiores a 160/90. Finalmente mujeres menores de 65 años que presentan una tensión arterial superior a los 160/90, son consideradas hipertensas.
La presión arterial se halla supeditada una serie de variaciones fisiológica, que desde luego más afectan a la tensión sistólica que a la diastólica, la primera puede ser incrementada por el ejercicio físico, la edad, el período premenstrual, la ingestión de alimentos, aumento de peso, en el último trimestre del embarazo, disminuye durante el sueño, la menstruación, el ayuno.
Por su parte la tensión diastólica sufre menos variaciones, tiende a disminuir con la edad avanzada y el ejercicio intenso. Conviene tomar en cuenta estas circunstancias que pueden determinar "tensión causal". Por ello es recomendable someter al paciente a ciertas condiciones adecuadas (reposo, tranquilidad, ambiente confortable, etc.) para obtener cifras que representan "la tensión arterial basal"
2.- ANTECEDENTES
HISTÓRICOS
1827.- RICHARD BRIGHT, relacionó la proteinuria,
pulso lleno duro e hidropesia (endurecimiento de los riñones) con la hipertrofia
del ventrículo izquierdo
1858.- TRAUBE, comunicó que la hipertensión
arterial era el vínculo entre las alteraciones cardíacas y renales.
1898.- TIGERSTEDT Y BERGMANN, denominaron "renina"
a una sustancia individualizada de los extractos renales, que consideraron
responsable de la acción vasopresora.
1911.- FRANK, creó la denominación de
"Hipertensión Arterial Esencial", reservándose el nombre de Hipertensión
Secundaria, la corresponde a alteraciones primitivas de un determinado órgano.
1916.- VOLHARD Y FAHR, consideraron que la
hipertensión era un síntoma de la esclerosis renal combinada (arteriosclerosis y
nefritis)
1932.- GOLDBLATT, llevó a cavo sus experiencia
en animales, produciendo isquemias renal uni y bilateral, afirmando que cuando
se disminuye el flujo sanguíneo al riñón se produce la hipertensión arterial.
1937.- BUTLER, logró la curación de la
hipertensión arteria con la nefrectomía de una riñón pielonefritico pequeño.
1939.- GOORMAGHTIGT, describió un conglomerado
de células ubicado entre la arteria aferente y eferente del glomérulo, al que
denominó "Aparato Yuxtaglomerular"
1940.- BRAUN Y MENENDEZ, determinaron que la renina no es una sustancia presora y que requiere combinarse con una globulina
del plasma para lograr el efecto hipertensor.
1947.- BERNARDO HOUSSAY.- Llamó a esta sustancia "hipertensinogeno".
1954.- HOWARD, describe la prueba de la función
renal para identificar el riñón isquémico.
1957.- BUMPUS Y COL., lograron sintetizar las angiotensinas.
La hipertensión arterial constituye un problema importante de salud, su incidencia oscila entre un 15 y un 30 por ciento de la población adulta, estas cifras aumentan a medida que avanza la edad, de tal manera que a los 50 años, alrededor de un tercio de los pacientes cumple con los criterios de ya sea sistólicos o diastólicos de hipertensión. La raza también juega un rol importante, tanto los hombres como las mujeres negros tienen una prevalencia de hipertensión dos veces mas elevada que los blancos. La hipertensión arterial constituye actualmente uno de los factores de riesgo mas importantes, tomando como punto de partida los valores normales de la presión arterial, se puede apreciar una relación inversa entre los valores de presión arterial y la expectativa de vida, la hipertensión arterial acelera el proceso de ateroesclerosis, provocando lesiones a nivel del cerebro, corazón, grandes vasos y riñones, el infarto del miocardio, la insuficiencia cardiaca y el ictus cerebral constituyen las principales causas de la muerte.
Los hipertensos frecuentemente presentan factores de riesgo adicionales que pueden incrementar la arteriosclerosis y favorecer la instalación de una afección coronaria, estos factores se refieren al cigarrillo, la obesidad, la hipercolesterolemia y la diabetes mellitus. El aporte de sodio en la dieta tiene marcados efectos sobre la presión arterial, estudios epidemiológicos realizados en diferentes países del mundo sobre el papel de la sal en la génesis de la hipertensión arterial son concluyentes, la hipertensión arterial se eleva con el incremento del aporte de sal, una tribu de pescadores del norte del Japón ingiere diariamente alrededor de 450 mEq de sodio, tienen una incidencia de un 40 por ciento de hipertensión arterial. Por otro lado una tribu de la amazonía brasilera, apenas reciben un aporte diario de sal de 1 mEq, ellos no sufren de hipertensión arterial a ninguna edad.
Con motivo de la realización del Primer Congreso Regional Andino de Nefrología (Lima-Perú) presentamos un trabajo intitulado "Control de la presión arterial en una comunidad campesina (quechua) en Yamparaez, departamento de Chuquisaca (Bolivia)". La localidad de Yamparaez, distante a 35 Km. de la ciudad de Sucre, a una altitud de 3.200 metros sobre el nivel del mar, tiene una población de 840 habitantes. Hemos realizado exámenes y encuestas a 299 (35.60%) habitantes nativos de ambos sexos, agrupados en categorías de edades con rangos de 10 años, a partir de los 20 hasta por encima de los 70, consignándose cifras para la presión sistólica de 106,75 mm de Hg. y para la presión diastólica de 72.47 mm de Hg.. También hemos consignado la ingesta de sal, el 88 por ciento de los encuestados ingieren 1.000 a 2.000 mgrs/día. Las medidas antropométricas: la media aritmética de la talla para varones de 1.63 mts, para la mujer es de 1.51 mts, finalmente el peso, para los hombres es de 59 Kg. y para la mujer 54 Kg.
Se puede establecer como conclusión que hemos del 1% de la población estudiada adolece de hipertensión arterial, apreciándose una hipotensión conforme avanza la edad. Ello estaría supeditado a la baja ingesta de sodio, a la actividad agrícola de tipo doméstico que desarrollan los Yamparas destinada al trueque, a la falta de estrés y finalmente estaría condicionado a la adaptación genética milenaria que esa comunidad habría determinado una disminución de los genes que producirían hipertensión.
4.- FACTORES QUE CONTROLAN LA PRESIÓN ARTERIAL
Con el objeto de comprender la fisiopatología de la hipertensión arterial es necesario realizar una breve descripción de los factores que desempeñan un papel en el mantenimiento de la presión arterial.
La presión arterial es el resultado del volumen minuto y de la resistencia periférica, el volumen minuto es igual al producto del volumen sistólico y la frecuencia cardiaca. El volumen sistólico depende del retorno venoso y la contractibilidad del corazón, para que se produzca un aumento de la presión arterial es necesario un aumento del volumen minuto o de la resistencia periférica o finalmente de ambos.
Dentro de las teorías de la patogenia de la hipertensión arterial, se ha sugerido que tanto el aumento de la resistencia periférica, del aumento del volumen minuto cardíaco constituyen los procesos iniciales, la resistencia periférica esta determinada por las características intrínsecas de los vasos (esto es la relación: luz/espesor de la pared), así como de las influencias neurohumorales que actúan sobre el músculo vascular liso, estas influencias se refieren a los neurotrasmisores: noradrenalina (vasoconstricción) y en algunos casos acetil colina (vasodilatador). También algunas sustancias hormonales que actúan localmente como la angiotensina II (vasoconstricción), las prostaglandinas y quininas (vaso dilatación)
Cuadro Nº 1
|
FACTORES QUE REGULAN LA PRESIÓN ARTERIAL |
| A.- RENALES |
| Cascada Renina Angiotensina Aldosterona |
| Homeostasis volumétrica |
| Producción de vasodilatadores: Prostaglandinas, quininas |
| Hormona Natriurética y Factor Natriurético Atrial |
| B.- ENDOCRINOS: |
| Catecolaminas |
| Aldosterona |
| Cortisol |
| Hormonas tiroideas |
| Vasopresina |
| Hormonas del crecimiento |
| Estrógenos |
| Andrógenos |
| Progesterona |
| C.- vasculares: |
| Cambios físicos (placas etc) |
| Contenido electrolítico (Ca++; Na+; K+) |
| Endotelina |
| Oxido Nítrico |
4.1.1.- SISTEMA RENINA ANGIOTENSINA ALDOSTERONA
La cascada renina angiotensina
aldosterona (SRAA), constituye uno de los principales sistemas que intervienen
en la regulación de la presión arterial sistémica, en el equilibrio del sodio
plasmático y en el flujo sanguíneo renal (5.9.10) La renina es una enzima
proteolítica con un P.M. de 42.000, producida y almacena en los gránulos
de las células yutaglomerulares que se encuentran rodeando a las arteriolas
aferentes de los glomérulos corticales (fig 1) . Algunos estudios realizados
indican que otras estructuras como el útero, tejido vascular, cerebro, glándulas salivales, también producen substancias simil renina con un P.M. de
58.000 que se encuentran en el plasma en concentraciones 10 veces superiores a
las de la renina: es sintetizada como un precursor (pro renina) y es convertida
en forma activa en el hígado, en el plasma la renina actúa como un substrato:
el angiotensinogeno (alfa 2 globulina) con un P.M. de 60.000 a 110.000,
producido en el hígado.
La renina rompe la unión peptidica leucilleucil y provoca la liberación de
un decapéptido denominado Angiotensina I (AI) . Se ha demostrado que la
angiotensina I es básicamente inactiva y que su
actividad biológica es el resultado de su conversión en angiotensina II (AII),
constituye el presor mas potente elaborado en el organismo. La enzima
convertidora de la angiotensina conocida como quinasas II (carboxidipeptidasa)
se encuentra fundamentalmente en el pulmón y riñón, separa el dipéptido
histidina-leucina de la angiotensina I para dar origen a un octapétido: la
Angiotensina II (AII), ésta a su vez puede ser hidrolizada en diferentes tejidos
para formar un heptapéptido:la Angiotensina III (AIII) (5.6.11)
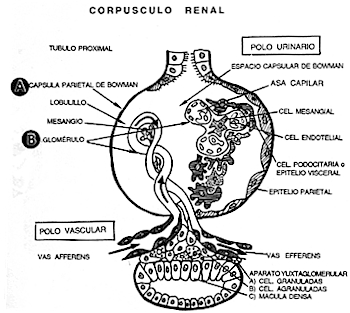
Figura Nº 1.- Esquema del corpúsculo renal donde se observa el Aparato Yuxtaglomerular
La angiotensina II actúa directamente sobre el músculo vascular liso, además estimula a la zona glomerulosa de la corteza suprarrenal para producir aldosterona, que a su vez regula la reabsorción del sodio en la nefrona distal. Diversas peptidasas denominadas "angiotensinas" ubicadas en la pared vascular, en el plasma circulantes en diferentes órganos, son responsables de la degradación bioquímica de la angiotensina II circulante. Las angiotensinasas destruyen la angiotensina II rápidamente (la vida media es de aproximadamente de un minuto); la vida media de la renina es más prolongada 10 a 20 minutos. Las angiotensinas I y III son rápidamente destruidas en los lechos capilares periféricos mediante diversas angiotensinasas. La principal hormona presora de este sistema es desde luego la angiotensina II, también juega un papel importante en la producción de aldosterona, otra actividad biológica que tiene la angiotensina es la activación del sistema simpático, finalmente a través de un mecanismo de retroalimentación inhibe la producción de renina. El papel que desempeña la angiotensina III en el organismo es poco conocido
|
|
Figura Nº 2
(Fuente: Dubravcic L.A.; "Hipertensión Arterial Esencial" Laboratorios TERBOL
Santa Cruz-Bolivia)
No es el objetivo de esta presentación detallar los diferentes mecanismos de
síntesis de la angiotensina II, el principal péptido responsable de los más
notables efectos del SRA. Ni tampoco es la de destacar los mecanismos
alternativos de formación de angiotensina II, ni los diferentes sub-tipos de
receptores, (ejemplo: el receptor AT4 al que se une preferentemente la
angiotensina IV). Pero si es importante recordar:
1) Que existe
un SRA "tisular" que ejerce una acción paracrina y autocrina y que participa
activamente en el proceso inflamatorio.
2) Que existen efectos diferenciales de los receptores AT1 y AT2.(Figura 3)
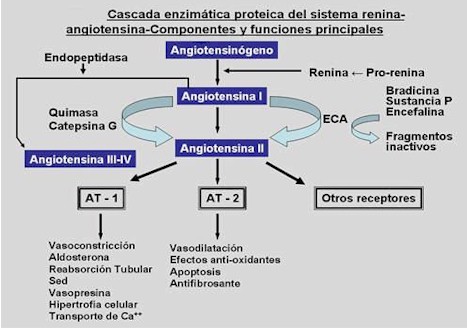
Figura Nº 3
Fuente: Luis I. Juncos Protección renal en la hipertensión arterial
esencial
(http://www.fac.org.ar/tcvc/llave/c056/juncos.htm)
La Actividad Plasmática de Renina (APR) aumenta en respuesta a la depleción de sodio y disminuye con una sobre carga de sal, de acuerdo a ello si una persona normal tiene una APR elevada, por definición, presenta una depleción de sodio (4.10), clínicamente la APR puede ser empleada como un indicador del estado del sodio o del volumen del líquido extracelular (LEC)
El control de la secreción de renina se halla condicionado a la intervención de diferentes factores, algunos intrarrenales como la presión del pulso, las catecolaminas, la angiotensina II, otros son extrarrenales como el sodio, cloro, calcio y potasio; por lo general estos tipos de estímulos son interdependientes y la cantidad de renina liberada refleja el estímulo recibido de ambos tipos (12).
Las células del aparato yuxtaglomerular, desempeñan un importante papel en la liberación de renina, ellas funcionan como baroreceptores, susceptibles de la modificación de la presión arterial, estas células actúan como transductores de presión, controlando la perfusión renal en base a los cambios que se producen en la presión a nivel de la pared de la arteria aferente, si disminuye el volumen de sangre circulante, se produce una disminución en la elongación de la arteria aferente, las células del aparato yuxtaglomerular liberan mayor cantidad de renina, determinando la formación de angiotensina I, ésta sale del riñón por la vía venosa y linfática, luego es convertida en angiotensina II, que estimula la liberación de aldosterona en la corteza suprarrenal; cuando existe un mayor nivel plasmático de aldosterona, aumenta la retención de sodio y ello da como resultado una expansión del volumen del líquido del espacio extracelular (LEC), lo cual amortigua al estímulo inicial para la liberación de renina (13).
El sistema nervioso simpático, también constituye un importante regulador de la liberación de renina, las fibras nerviosas autónomas que se halla en el interior y alrededor del aparato yuxtaglomerular, provoca una liberación de renina por estimulación de los beta adrenérgicos, la presencia de estos receptores ha sido demostrada con la administración de isoproterenol en la arteria renal de la rata, esta droga produce un aumento de renina y el incremento es bloqueado por el propanolol (4.7)
Un tercer mecanismo regulador de la liberación de renina se halla en las células de la mácula densa, que constituyen un grupo de células epiteliales del tubo contorneado distal. Las variaciones en la carga de sodio a nivel del tubo contorneado distan son percibidas por la mácula densa, una disminución del sodio provocará un incremento de la secreción de renina; el índice de libaración de renina es inversamente proporcional a la carga de sodio.
Algunos factores circulantes también participan de la liberación de renina, así una mayor cantidad de potasio en la dieta puede disminuir la liberación de la renina y a la inversa una menor ingesta de potasio determinará un aumento de renina.
4.1.2.- HOMEOSTASIS VOLUMÉTRICA
La homeostasis volumétrica
corresponde a las modificaciones del volumen orgánico hidrosalino que puede
tener su influencia sobre la hemodinámica, a través de las modificaciones del
volumen sanguíneo y mediante las variaciones del contenido hidrosalino en las
células del músculo vascular liso. Una sobre carga hidrosalina en el organismo
inicialmente aumenta el volumen extracelular, la presión circulante del llenado,
el retorno venoso, el volumen minuto cardíaco y por consiguiente la presión
sanguínea, la depleción de sodio ejerce un efecto inverso (12.13.14)
4.1.3.- PRODUCCIÓN DE VASO DILATADORES
El riñón constituye un órgano
importante en la síntesis de las prostaglandinas que se realiza
fundamentalmente en la corteza y en la médula renales (15). Las prostaglandinas
intervienen en varios procesos fisiológicos del riñón, participan en la
regulación del flujo sanguíneo renal, en el índice de filtración glomerular y en
la excreción urinaria de ácidos, electrólitos y agua. Las prostaglandinas
pertenecen a la familia de los ácidos grasos no saturados con un anillo
ciclopentano y dos cadenas laterales alifáticas, algunas de ellas son
sintetizadas a partir del ácido dihomogammalinoleico y pertenecen a la serie 1 y
las otras provienen del ácido araquidónico y forman la serie 2. Las
prostaglandinas se identifican con las letras A,B,D,E,F e I; la síntesis se
inicia a partir de los fosfolípidos por activación de una fosfolipasa que
convierte en ácido araquidónico, esta transformación se halla estimulada por la
vasopresina, la bradiquinina y angiotensina II, los corticoides pueden bloquear
esta transformación; a su vez el ácido araquidónico por acción de una enzima: la
ciclooxigensa, puede dar origen a protaciclina, tromboxano y
prostaglandinas 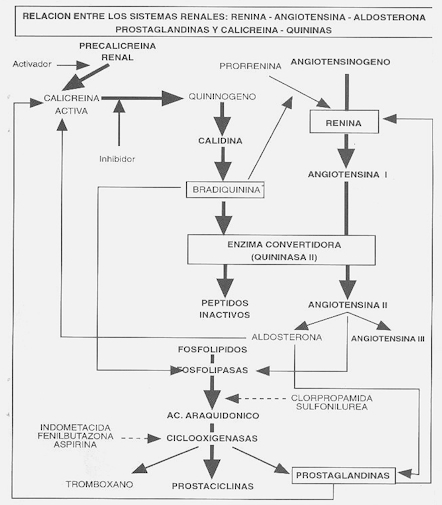
(Fuente: Dubravcic L.A.; "Hipertensión Arterial Esencial" Laboratorios TERBOL
Santa Cruz-Bolivia)
Los antiinflamatorios no esteroideos (AINE) (indometacina, fenilbutazona,aspirina, diclofenaco etc.) pueden inhibir a la ciclo oxigenasa evitando la formación de prostaglandinas (Cuadro Nº 3). Las prostaglandinas influyen en el proceso de liberación de renina en forma importante, la evidencia directa de esta acción proviene de estudios realizados donde se demuestra que la APR aumenta luego de la infusión de ácido araquidónico (16).
La natriuresis que se logra con la administración de furosemida y ácido etacrínico, parece ser medida por el aumento de la síntesis de prostaglandinas. Estos diuréticos provocan un incremento de la excreción de sodio por un mecanismo bloqueador de la reabsorción del cloro en la rama ascendente del asa de Henle, pero también se ha descrito un efecto vasodilatador renal determinado la acción de las prostaglandinas (5.15.16.18)
4.1.5.- SISTEMA CALICREINA QUININA
De las diversas hormonas que regulan la función renal el sistema calicreína-quinina renal, es el mesnos conocido, sin embargo existen datos que indican que las irregularidades en este sistema pueden tener importancia en la patogénica de la hipertensión arterial. Las calicreínas son proteasas de serina que actúan sobre la clase de substractos proteícos, los quininógenos, para liberar unos péptidos biológicamente activos denominados quininas. Se han descrito dos variedades de calicreínas: una glandular que se halla en los riñones, glándulas sudoríparas, páncreas, glándulas salivales e intestino. La otra es la calicreína plasmática denominada también "Factor de Fletcher", constituye un importante mediador de la infamación y coagulación sanguínea (12) La pre calicreina renal por acción de un activador dá origen a la calicreina activa, que actúa sobre el quininógeno conviertiéndolo en calidina; por acción de una enzima denominada aminopetidasa, transforma la calidina en bradiquinina. Las quininas son rápidamente inactivadas por las enzimas llamadas quininasas I y II; la quininasa II también se conoce con el nombre de Enzima Convertidora de Angiotensina (Cuadro Nº 3). En vista de que las quininas renales son natriuréticas y vasadilatadoras, la posibilidad de una deficiencia en este sistema, estaría involucrada con la patogenia de la hipertensión arterial, en estudios epidemiológicos se detectó una disminución de la actividad de la calicreina urinaria en pacientes con hipertensión arterial esencial (24).
Finalmente se ha desmostrado la existencia de una interacción entre el Sistema Renina-Angiotensina-Aldosterona, con las prostglandinas y con el Sistema Calicreina-quininas (Cuadro Nº 3). Existe una dependencia de la casacada de renina angiotensina aldosterona y del sistema calicreínas-quinínas de una misma enzima (La convertidora, llamada también quininasa II).
La bradiquinina estimula a la prorrenina inactiva para
transformarla en en renina; por su parte las prostaglandinas actúan sobre la
calicreina activa para formar quininógeno, el cuál también estimula la
liberación de renina.
4.1.6.- HORMONA NATRIURETICA Y FACTOR NATRIURETICO ATRIAL
En el organismo, el sodio se encuentra en un equilibrio preciso, de tal manera que la cantidad eliminada es proporcional a la cantidad ingerida, este equilibrio se halla en estrecha relación con la regulación del volumen del líquido extracelular (LEC) habiéndose descrito diversos factores que intervienen en este proceso:
En los últimos años se han realizado estudios
que confirman la existencia de un factor natriurético circulante que
deprime la reabsorción tubular de sodio, en respuesta a una expansión del
volumen del líquido extracelular, ello generó la idea de un "Tercer Factor", que
ha sido denominada "Hormona Natriurético", sintetizada en el hipotálamo,
constituye un péptido de bajo peso molecular, los efectos biológicos de esa
hormona comprenden:
1° Incremento de la diuresis
2° Inhibición del transporte de sodio que actúa en los túbulos renales y
normaliza el equilibrio salino.
3° Inhibición del sistema enzimático Na+ / k+.
Las investigaciones realizadas han determinado que la hormona natriurética aumenta en presencia de una carga salina, disminuye con la restricción de sal y se halla elevada en muchos pacientes hipertensos. Además del factor hipotalámico, un reciente descubrimiento, los miociotos auriculares de los mamíferos, son capaces de secretar unos péptidos con propiedades hormonales, hacen que el corazón forme parte de un sistema hormonal responsable en el mantenimiento de la homeostasis y el control de la excreción de sodio
Esta hormona ha sido denominada Factor Natriurético Atrial o Auricular (FNA) o "Auriculina". De las aurículas humanas se han extraído tres péptidos activos, las formas alfa, beta y gama, sin embargo la primera es la forma natural que circula con mayor abundancia en el plasma humano. Esta hormona es capaz de activar para corregir los disturbios del volumen corporal y de la presión arterial a través de una potente acción natri urética, diurética y una efecto vasodilatador. Este factor atrial interactúa a su vez con otros sistemas reguladores como son la cascada renina, angiotensina, aldosterona y la vasopresina.
Desde un primer momento se asoció el FNA con la patogenia de la hipertensión arterial esencial (HAE), los resultados hasta ahora son contradictorios, algunos autores han encontrado niveles plasmáticos elevados de FNA., en pacientes con hipertensión arterial esencial, por el contrario otros han descrito concentraciones bajas del mencionado péptido en hipertensiones leves o moderadas. Como se puede deducir el papel que juega el FNA en la hipertensión arterial sigue siendo muy controversial y constituye un campo de gran interés científico para los estudiosos de la hipertensión arterial
Numerosas observaciones señalan que el sodio
juega un papel importante en la patogenia de la hipertensión arterial en base a
ello se ha descrito la teoría de la Hormona Natriurética-intercambio Na/Ca-Hipertensión
arterial, tomando en cuenta el intercambio Na/Ca que se realiza a nivel de
las células del músculo vascular liso (MVL), se considera por un lado la
relación que existe entre el aumento de la concentración intracelular de
sodio y la hipertensión arterial , por otra parte, se sabe que el incremento del
tono vascular se halla vinculado con el incremento en la concentración
celular de calcio, el que a su vez ocurre como una consecuencia del aumento de
la concentración celular de sodio; se puede deducir que el sistema de
intercambio Na/Ca constituye un factor importante en la regulación del tono
vascular. Esta teoría fue complementada con la premisa de que "todo factor que
provoca un aumento en la concentración intracelular de sodio, provoca un
incremento en la concentración intracelular del calcio, por el mecanismo de
intercambio Na/Ca", constituye un factor importante en la regulación del
tono vascular (21). Se ha establecido que la hormona natriurética puede inhibir
la bomba de Na-K tanto a nivel de las células del músculo vascular liso (MVL),
así como en las neuronas simpáticas, glóbulos rojos, blancos y plaquetas,
determinando un incremento en la concentración del sodio intracelular, ahora
bien, por el mecanismo de intercambio Na/Ca, se producirá una elevación del
calcio intracelular, con el consiguiente aumento del tono vascular, ocasionando
hipertensión arterial (20.21.28)
(Continua en la siguiente
página)